Herzinsuffizienz: Neue Therapien
Ziel dieses Artikels ist es eine Übersicht heutiger Therapieansätze der Herzinsuffizienz zu geben und einen Ausblick auf zukünftige Therapien zu wagen. Es handelt sich um einen Streifzug durch ein sich stark entwickelndes Segment der heutigen Medizin.
Die Herzinsuffizienz ist ein Syndrom von epidemischem Ausmass, charakterisiert durch Beschwerden bis hin zur Invalidität, zahlreichen Hospitalisationen und unbehandelt einer über alle Ätiologien hinweg gesehen schlechten Prognose. Neue Therapieansätze zur Beherrschung oder sogar Heilung einer Erkrankung beinhalten oft spannende Perspektiven. Bei einer Zusammenfassung sollen auch skeptische Einwände angebracht werden, zumal die Medizin von heute nicht mehr nur durch patienten- und krankheitsorientierte Forschung angetrieben wird, sondern vielmehr auch marktwirtschaftliche Interessen zur raschen Einführung einer Therapie führen und die Forderungen anhaltender Wirksamkeit und Sicherheit nicht immer erfüllt sind. Dies wird in einer Zeit, wo Medikamenten- (COX-2-Hemmer)- und Device-Rückrufe (Defibrillatoren) auch in der nicht fachlichen Presse publik werden, immer offensichtlicher. Bei der klinischen Anwendung neuer Herzinsuffizienztherapien ist immer kritisch zu hinterfragen ob längerfristig die Lebensqualität, die Alltagsautonomie und die Prognose verbessert werden kann.
Abbildung 1: Effizienz der Herzinsuffizienztherapie seit den 80er Jahren
Tabelle vergrössern: darauf klicken

Seit den 90er Jahren hat sich das Prinzip der neurohumoralen Blockade (Renin-Angiotensin-Aldosteron System (RAAS) und Sympatikotonus) in der Herzinsuffizienztherapie durchgesetzt. Die breite Anwendung von ACE-Hemmern (erster ACE- Hemmer 1978: Captopril) und Betablockern (heute: Metoprolol, Bisoprolol, Carvedilol, Nevibolol) hat zu einer bemerkenswerten Senkung der Morbidität und Mortalität geführt. Neue Erkenntnisse (Studien: CHARM, Resolved, Val-Heft, Valiant, Value, ELITE II, Optimaal) zeigen, dass alternativ zum ACE-Hemmer auch Angiotensin-Rezeptor 1Blocker (ARB) wie Candesartan, Valsartan und Losartan eingesetzt werden können. Die ARB haben gegenüber Placebo eine ähnlich gute Wirkung bzgl. Beschwerden, Morbidität und Mortalität gezeigt wie ACE-Hemmer. Heute stellt sich die Frage welche Substanzklasse, ACE-Hemmer oder ARB, zuerst eingesetzt werden sollte. Die dieses Jahr neu erschienen Guidelines der europäischen Gesellschaft für Kardiologie (ESC, favorisieren den ACE-Hemmer als initiale Therapie, der ARB soll als Alternative bei ACE-Hemmer Intoleranz (ca. 10% der Patienten leiden an trockenem Husten) eingesetzt werden. Die ACE-Hemmer sind die etablierteste Substanzklasse der Herzinsuffizienztherapie mit deutliche belegter Wirksamkeit. Die in der Herzinsuffizienztherapie neu eingeführten ARB sind nach den obenbeschriebenen Daten ebenfalls wirksam, allerdings ist nicht genau bekannt ob die günstige selektive Angiotensinrezeptor 1 (AT1) Blockade nicht durch die längerfristige Überstimulation des AT2 Rezeptors einen nachteiligen Effekt haben kann. Zusätzlich entfällt der durch ACE-Hemmer bewirkte Bradykininanstieg, einem Hormon mit vasodilatierendem und antiatherogenem und antithrombotischem Effekt.
Abbildung 2: Das Renin-Agiotensin-Aldosteron-System
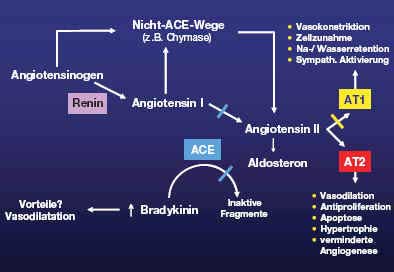
Die CHARM-Studie (Candesartan) hat gezeigt, dass es mit genügendem Sicherheitsprofil möglich ist zu einer etablierten hochdosierten Therapie mit ACE-Hemmern und B-Blocker einen ARB hinzuzufügen. In ausgewählten Fällen kann dadurch der Durchbruch zur Stabilisierung einer Herzinsuffizienz erreicht werden. Bei Patienten der funktionellen Klasse NYHA III-IV hat sich seit der RALES Studie der Einsatz von Spironolacton in einer Dosierung von 25 bis max. 50 mg (durchschnittliche Studiendosis 27 mg) täglich durchgesetzt. Damit wurde eine zusätzliche relative Risikoreduktion von 30% und 35% bezgl. Tod resp. Hospitalisation erreicht. Bei Postinfarktpatienten mit einer EF < 40% hat sich der frühe Einsatz eines spezifischeren Aldosteronantagonisten (Ephesus Studie mit Epleronon) ebenfalls als prognostisch günstig erwiesen.
Die Reaktion auf diese Studien war ein sprunghafter Anstieg der Spironolacton Verschreibung. Dabei wurde beobachtet, dass in der Praxis relativ freizügig, d.h. ohne Respektierung der Studienausschlusskriterien und auch ohne engmaschige Kontrolle der Nierenfunktion resp. des Kaliums Spironolacton verordnet wurde, mit der Folge von zunehmenden Komplikationen wegen einer Hyperkaliämie (bis hin zur Dialyse). Aus-/Einschlusskriterien der RALES Studie waren bei Entlassung der Patienten K < 5.0 mmol/L, Kreatinin < 221 µmol/L, keine Hochrisikopatienten für Hyperkaliämie). Insbesondere für Patienten mit erhöhtem Risiko für eine Hyperkaliämie (Alter, Niereninsuffizienz, Diabetes, Vorhofflimmern) sollte die glomeruläre Filtrationsrate (GFR nach Cockroft-Gault*) vor und unter Therapie mit Spironolacton geschätzt und die Kreatinin- und Kaliumwerte bis zum Erreichen eines neuen Gleichgewichtes engmaschig kontrolliert werden.
Cocroftformel
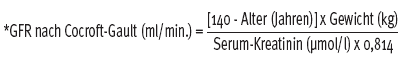
(Bei Frauen muss das Resultat noch mit 0.85 multipliziert werden)
Der Einsatz von Digitalis hat sich als günstig hinsichtlich Morbidität erwiesen. Wichtig ist dabei nicht so sehr die pos. inotrope Wirkung von Digoxin sondern die schon bei niedrigen Blutspiegeln erreichbare sympatolytische Wirkung sowie die Hemmung der Reninfreisetzung, welche zu einer Vasodilatation und Natriurese führen. Diese Effekte lassen sich mit einer tiefen Zielspiegeleinstellung von 0.5-1 nmol/L bei Frauen und 0.6 bis 1.3 nmol/L bei Männern bei Männern (darüber wurde eine Mortalitätszunahme bei Arrhythmien beobachtet) . Wichtig ist, einmal eingesetztes Digoxin nicht abrupt zu stoppen! Dies war in zwei Studien mit einer Verschlechterung der Symptomatik und Zunahme der Hospitalisationsrate verbunden (RADIANCE/ PROVED).
Durch die obengenannte Stufentherapie hat sich die Prognose und Morbidität der Herzinsuffizienz deutlich verbessert und es hat sich als schwierig erwiesen diese Erfolge noch zu übertreffen. Substanzen welche zumindest im Tiermodell eine noch umfassendere Blockierung der neuroendokrinen und inflammatorischen Fehlregulation zeigten, waren klinisch nicht wirksam (z.B. Vasopeptidaseninhibitoren, Endothelinantagonisten, Vasopressininhibitoren, Zytokinantagonisten). Inwieweit Statine, unabhängig vom cholesterinsenkenden Effekt, die Progression der Herzinsuffizienz auch nicht ischämischer Genese verhindern kann, wird aktuell erforscht (Studien CORONA, GISSI-HF, UNIVERSE).
Therapieansätze bei der akuten Herzinsuffizienz
Auf dem Gebiet der akuten schweren Herzinsuffizienz wurden in den letzten Jahren einige erfolgsversprechende Substanzen auch klinisch angewendet. Ziel ist eine Substanz zu finden, welche mit positiv inotropen und lusitropen sowie vasodilatierenden und natriuretischen Eigenschaften eine anhaltende Wirkung mit genügendem Sicherheitsprofil erfüllt. Diesem Ziel genügen heute keine Substanzen vollauf. Positiv inotrope Substanzen wie Dobutamin und Phosphodiesterasehemmer (Milrinon) erzielen ihre Wirkung unter Inkaufnahme einer etwas erhöhten Mortalität. Nahe an die Zielvorgabe heran kommt Levosimendan, mit anhaltender positiv inotroper, lusitroper sowie vasodilatierender Wirkung ohne den kardialen Sauerstoffverbrauch und die Anzahl Arrhythmien zu erhöhen. Eine weitere interessante Substanz ist Nesiritide (rekombinantes BNP Brain Natriuretic Peptide), dessen positive Eigenschaften mit Natriurese, Diurese, Senkung der Vor- und Nachlast vor allem in den USA zu einer raschen Anerkennung durch die FDA und Zunahme der Anwendung geführt hat. Aktuell sind die Erwartungen bzgl. Nesiritide durch Meldungen über eine erhöhte Mortalität und Zunahme der Niereninsuffizienz wieder etwas gedämpft worden.
Devices, invasive/ chirurgische Therapie
Das Streben neue pharmakologische Herzinsuffizienztherapien zu entwickeln verlief eher enttäuschend. Vielmehr haben Therapien mit elektronischen Geräten (Defibrillatoren (Intra Cardiac Defibrillator: ICD), Resynchronisation (Cardiac Resynchronisation Therapy: CRT) und mechanische Therapien (Pumpunterstützungssysteme (Left und Right Assist Device: LVAD, RVAD bei schwer herzinsuffizienten Patienten) einen raschen Bedeutungszuwachs bekommen.
Elektrische Devices ICD/CRT
In der Diskussion um die ICD/CRT Indikation wurde mit den neuen Studienergebnissen 2004/2005 eine weitere Runde lanciert. Erlauben sie mir hier eine etwas kritische Betrachtung der aktuellen Situation. Die aktuell Datenlage bzgl. ICD-Indikation ist insbesondere bei der nicht ischämischen Kardiomyopathie nach wie vor umstritten und lässt im Einzelfall viel Spielraum zur Interpretation. Hoffnung bestand, dass „Sudden Cardiac Death-Heart failure“ Studie: SCD-Heft, welche im Januar 2005 publiziert wurde, mehr Klarheit schaffen würde. Die Studie war betreffend Gesamtmortalität positiv, hat aber in den Substudien ischämische versus nicht ischämische Kardiopathie für erstere nur knapp keine (p = 0.05), für zweitere keine Signifikanz (p = 0.06) erreicht.
Tatsache ist, dass eine ICD-Implantation beim Patienten mit und ohne ischämische Kardiopathie das Risiko eines plötzlichen arrhythmogenen Herztodes vermindert, jedoch den hämodynamischen Tod und die elektromechanische Dissoziation sowie die eigentliche Lebensqualität resp. den progredienten Verlauf der Herzinsuffizienz nicht behandelt. Zusätzlich kann es durch inadäquate Defibrillationen zu einer massiven Verunsicherung und schweren psychischen Beeinträchtigung des Patienten kommen. Diese Punkte sind in die Diskussion mit dem Patienten einzubringen. Der ICD ist keine Therapie der Herzinsuffizienz sondern eine primäre oder sekundäre Prophylaxe des plötzlichen Herztodes (dem grundsätzlich die ganze Bevölkerung ausgesetzt ist). In diesem Sinne sollte der ICD auch nicht als Standard Sicherheitsausrüstung wie der Airbag beim Auto missverstanden werden. In den USA, wo die ICD-Implantationen stark zugenommen haben, seit im Januar die Medicare die Indikation resp. die Kassenübernahmepflichtig erweitert hat, ist aktuell nicht zuletzt wegen defekten Geräten und der (teilweise durch die Industrie verursachten) Indikationserweiterung auf einen immer grösseren Anteil der Herzinsuffizienzpatienten eine hitzige Debatte bzgl. ICD-Implantation im Gange.
CRT Die kardiale Resynchronisation kann bei dilatierender Kardiopathie auf der Basis einer optimal ausgebauten pharmakologischen Therapie die Lebensqualität, den Krankheitsverlauf und wie in der aktuellen CARE-HF Studie für eine ausgewählte Studienpopulation gezeigt, auch die Gesamtmortalität verbessern. Dabei muss berücksichtigt werden, dass aktuell immer noch 1/3 der Patienten trotz Erfüllung der heutigen Indikationskriterien, nicht oder kaum auf die Resynchronisation anspricht. Hier wird aktuell intensiv nach diagnostischen und Implantations-Methoden gesucht um die Erfolgsrate zu verbessern (elektromechanische Beurteilung mit EKG/Echokardiographie, optimale Platzierung der ventrikulären Sonden).
Invasive und chirurgische Therapie
Die invasive und die chirurgische Therapie der ischämisch bedingten Herzinsuffizienz hat in den letzten Jahren einige Fortschritte erzielt. Heute sind unter Hilfeleistung durch wieder entfernbare transkutane Pumpunterstützungssysteme in ausgewählten Fällen Hochrisikorevaskularisationen möglich.
Ein Denkwechsel hat bei der rekonstruktiven Mitral- und Trikuspidalklappenchirurgie (Anuloplastie) stattgefunden, welche heute sowohl bei der ischämischen als auch bei der dilatierenden schweren Kardiopathie eine Option darstellt. Die Idee ist es hier eine Dekonditionierung der Ventrikel bei zunehmender Regurgitation aufzuhalten und zu revertieren. Dabei kann bei guter Indikationsstellung und regenerationsfähigem Myokard eine Verbesserung (Pumpleistung, NYHA Klasse) erreicht werden.
Verschiedene mechanische Kreislaufunterstützungssysteme sogenannte Assist Devices sind erhältlich. Angeboten werden parakorporale Systeme und intrakorporelle Systeme mit externem Energiesupport. Diese Systeme erlauben eine Therapie verschiedenster klinischer Indikationen, von der unbehandelbaren terminalen schwersten Herzinsuffizienz bis zum kardiogenen Schock. Dabei werden drei verschiedene Ziele verfolgt: Überbrückung (und Vorbereitung) bis zur Transplantation (Bridge to Transplant), Überbrückung bis zur Erholung (Bridge to Recovery), oder definitive Implantation bei einer Kontraindikation zur Transplantation (Destination).
Vor ca. 10 Jahren wurde das Konzept der Gentherapie als sehr zukunftsträchtig dargestellt, es wurden Perspektiven einer sanften Heilung ohne die Risiken einer invasiven oder chirurgischen Therapie eröffnet. Ziele der genetischen Behandlung der Herzinsuffizienz sind molekulare Mechanismen wie die Regulation der Kalziumkanäle, intrazellulärer Kalziumstoffwechsel (Kontraktilität), der Kaliumkanäle (Arrhythmien) und der neurohumoralen Rezeptoren (v.a. Beta-adrenerge Rezeptoren). Die Suche nach Heilung von Krankheiten durch Gentherapie ist ein Wettlauf, der weltweit in unzähligen Labors geführt wird. Dort erhofft man sich von der Gentherapie nicht zuletzt auch ein gutes Geschäft. Heute ist nach einigen Rückschlägen in der klinischen Anwendung (bis hin zum letalen Ausgang) der Gentherapie Ernüchterung eingetreten. Vielerorts wird die schnelle Entwicklung vom Laborversuch zur klinischen Anwendung kritisiert. Momentan sind weltweit die meisten klinischen Gentherapie-Tests gestoppt worden, z.T. weil offensichtlich zahlreiche Unregelmässigkeiten und Zwischenfälle in Gentherapie-Tests mit Patienten vorgekommen sind.
Erfolge der Gentherapie hängen davon ab, ob man die ursächlichen genetischen Mechanismen einer Krankheit erkannt hat und Strategien gefunden hat, sie zu behandeln. Ebenso wichtig ist es geeignete Vektoren (virale und nicht virale) zu finden, welche den Sicherheitsanforderungen einer am Menschen angewandten Therapie erfüllen. Aktuell werden in grossen Tierstudien Gene und Vektoren auf ihre Eignung in Sicherheit und Effektivität geprüft und aus den Resultaten dieser Erfahrungen verbreitet sich wieder vorsichtiger Optimismus. Der Weg von der Arbeit im Labor bis zu einer Gentherapie, die routinemässig in der Klinik angewendet werden kann, ist aber noch lang.
Die gleichen kritischen Bemerkungen müssen auch bei der vom Konzept her vielversprechenden Stammzellentherapie gemacht werden. Viele kleine in der Fachpresse erscheinende klinische Studien oder Fallbeispiele mit positiver Wirkung erfüllen die heute geforderten Kriterien (randomisiert, placebokontrolliert) nicht und durch die pragmatische Anwendung der Therapie wird zu wenig von den einzelnen zellulären und molekularen Abläufen verstanden. Sicherheitsprobleme wie zum Beispiel Arrhythmien sind ungelöst. Es ist heute nicht abzuschätzen, ob die Stammzellentherapie nicht die häufigen klinischen Irrwege mit zuerst enthusiastischen, dann ernüchternden, enttäuschenden Resultaten bis hin zum vorsichtigen Optimismus gehen muss.
Die Erneuerung von defekten Organsystemen ist ein faszinierendes Unterfangen. Der Mensch versucht hier in der Natur schon vorgelebte Mechanismen zur Organregeneration auch beim Menschen zu erzwingen (Tissue engineering). Berühmt ist das Beispiel des Zebrafisches (Science, VOL 295 18 JAN 2002), bei welchem eine spontane Neogenese eines funktionellen Myokards möglich ist.
Idealerweise sollte die Stammzelltherapie die Anzahl funktionaler Kardiomyozyten vermehren, im erwünschten infarzierten Gebiet eine genügende Neovaskularisation erreichen, die systolische und diastolische Funktion verbessern, die Dilatation und das Remodeling vermindern und sicher appliziert werden können. Die ideale transplantable Zelle sollte einfach zu sammeln und zu vermehren sein, sollte ischämietolerant sein und sollte schnell Zellbrücken mit ortsansässigen Kardiomyozyten schaffen um effektiv und synchron und ohne arrhythmogen zu sein bei der Pumparbeit mitarbeiten zu können. Diese Anforderungen zeigen nur einen kleinen Teil der Schwierigkeiten auf mit denen sich die Forschung auf diesem Gebiet zu befassen hat. Für die klinische Anwendung werden heute vor allem embryonale Stammzellen (ES) von adulten Stammzellen (AS) unterschieden. ES werden aus früheren Embryonen gewonnen und sind multipotent (können einen ganzen Organismus ausbilden). Der Vorteil der ES ist das aus ihnen theoretisch jedes Gewebe in vitro als auch in vivo gebildet werden kann. Demgegenüber stehen Nachteile wie ethische Probleme, potentielle Teratogenität dass die ES körperfremd sind. AS können als fremde Zellen aus fötalem Nabelschnurblut oder am Patienten selbst aus Knochenmark, Skelettmuskel oder peripherem Blut gewonnen werden und sind totipotent (können entsprechend ihrer Herkunft neues Gewebe bilden). Ob sich bei der Injektion in den Herzmuskel die adulten Stammzellen aus nicht kardialem Gewebe wirklich zu Kardiomyozyten umwandeln können oder ob vor allem parakrine Faktoren, z.B. gefässbildende Hormone, welche die Stammzellen ausschütten die Regeneration des Myokards bewirken, ist aktuell unklar. Heute werden in klinischen Studien vor allem adulte Stammzellen angewendet. Interessant ist, dassdurch die Stammzellenforschung auch das Paradigma vom nur hypertrophierenden Myokard umgestossen wurde, indem kardiale vermehrungsfähige Stammzellen mit der Möglichkeit funktionierendes Myokard, Endothel und glatte Gefässmuskelzellen zu entwickeln entdeckt wurden, was in Zukunft ebenfalls neu Perspektiven eröffnen könnte.
Dr. med. Michele Martinelli, Klinik und Poliklinik für Kardiologie, Departement Herz und Gefässe, Universitätsklinik Inselspital, Bern.
Zusammenfassende Literatur
1. Guidelines for the diagnosis and treatment of chronic heart failure: executive summary (update 2005): The Task Force for the Diagnosis and Treatment of Chronic Heart Failure of the European Society of Cardiology Eur Heart J. 2005 Jun;26(11):1115-40.
2. Executive summary of the guidelines on the diagnosis and treatment of acute heart failure: the Task Force on Acute Heart Failure of the European Society of Cardiology Eur Heart J. 2005 Feb;26(4):384-416.
|
| Medizin Spektrum |
| |
| 26.9.2005 - ssc |
| |
 |
| |
|