Hypertonie 2005: Sinnvolle Therapieansätze
Einleitung
Die arterielle Hypertonie ist einer der wichtigsten Risikofaktoren für kardiovaskuläre Erkrankungen wie koronare Herzkrankheit, periphere arterielle Verschlusskrankheit, zerebrovaskulären Insult, aber auch für das Entstehen einer chronischen Niereninsuffizienz, akuten Hirn- oder Retinablutung, diastolischen und systolischen Herzinsuffizienz, Vorhofflimmern, Bauchaortenaneurysma und erhöht somit das Morbiditäts- und Mortalitätsrisiko deutlich. Bei den 35-64-jährigen liegt die Prävalenz bis zu 44% in Europa [1]; in der Schweiz schätzt man 500’000 erwachsene Hypertoniker. Aufgrund des zunehmenden Alters der Bevölkerung und des „Lifestyle“ ist mit einem weiteren Anstieg zu rechnen, vor allem der isoliert systolischen Hypertonie. Der Schweregrad der Hypertonie wird in 3 Stadien eingeteilt (s. Tabelle 1). Nur jeder 4. Hypertoniker in Europa erhält eine antihypertensive Therapie [1]. Bei ca. 95% der Hypertoniker liegt eine essentielle Hypertonie vor, die genetisch und umweltbedingt verursacht ist [2]. Nur bei 5%-10% der Hypertoniker ist eine klare Ursache diagnostizierbar.
Tabelle 1: Stadieneinteilung der Hypertonie
| |
Systolisch |
Diastolisch |
| Optimal |
<120 |
<80 |
| Normal |
120-129 |
80-84 |
| Hochnormal |
130-139 |
85-89 |
| Stadium 1 |
140-159 |
90-99 |
| Stadium 2 |
160-179 |
100-109 |
| Stadium 3 |
>180 |
>110 |
Pathophysiologie “in Kürze“
Die Evolution der essentiellen Hypertonie beginnt mit hereditären oder frühzeitig erworbenen kardiovaskulären, metabolischen oder hormonalen Regulationsstörungen. Diese bewirken eine Vaskulopathie mit vor allem initial renaler Gefässwiderstandserhöhung. Solange familiär oder genetisch zur Hypertonie Prädisponierte schlank bleiben, ist ihr Blutdruck (BD) meist nur geringgradig erhöht. Hypertonieprädisponierte Personen scheinen aber auch verstärkt zu zentraler Fettanlagerung zu neigen. Dies spielt eine pathogenetische Schlüsselrolle. Denn mit dem Körperfett steigen die sympathische Aktivität und das Gesamt-Blutvolumen und damit der periphere Gefässwiderstand relativ zum Herzminutenvolumen an. So triggert der „Fettverstärker“ die Progression von der idealgewichtigen prähypertensiven Phase zu „normal“- bis übergewichtigen Stadien mit Grenzwert- und schliesslich etablierter Hypertonie. Das ultimative Hypertonie-pathogenetische Ereignis, die Vaskulopathie, ist funktionell (unangemessene Vasokonstriktion) und/oder, vor allem bei zunehmender BD-Erhöhung, Hypertoniedauer und metabolischen Komplikationen, strukturell.2 Über einige dieser Mechanismen kann medikamentös eingegriffen werden (s. Abbildung 1).
Abbildung 1: Pathophysiologie der Hypertonie und mögliche medikamentöse Angriffspunkte
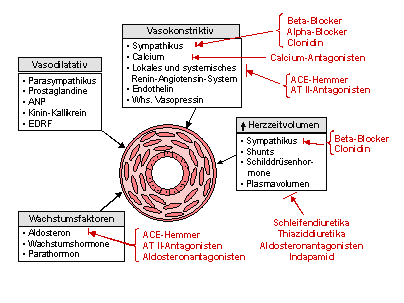
Nicht-medikamentöse Therapie - Lebensstiländerungen
Als Grundbaustein zur BD-Senkung dient die nicht-medikamentöse Therapie mit „lifestyle modifications“: Gewichtreduktion (Ziel-BMI ≤ 25 kg/m2), aerobes Training (mindestens 3 x 30 min aerobe Belastung/Woche), reduzierter Alkoholgenuss, normalsalzige bis salzreduzierte und der Lebensstilstudie angepassten „DASH II“-Diät (Gemüse, Früchte, ballaststoffreich, reduziert an gesättigten Fetten, maximal 6 g Salz/Tag)3. Dank dieser Lebensstiländerungen kann im besten Fall eine systolische BD-Senkung um 5-10 mm Hg pro Massnahme erreicht werden. Entsprechend können ca. 50% der Hypertoniker Grad 1 über diese Massnahmen normale BD-Werte erreichen [4]. Zusätzlich kann die Entwicklung eines metabolischen Syndroms oder Diabetes mellitus verlangsamt oder sogar verhindert werden.
Medikamentöse Therapie
Neben der kardiovaskulären Risikostratifizierung (mit der Hilfe eines Risikokalkulators wie z.B. von der Europäischen Gesellschaft für Hypertonie (ESH) [5] oder der Arbeitsgruppe für Lipide und Arteriosklerose, www.agla.ch) muss in gewissen Fällen nach nicht offensichtlichen Sekundärkomplikationen gesucht werden: linksventrikuläre Hypertrophie (LVH), Mikroalbuminurie (unerlässlich bei Diabetikern, auch mit normalem BD), Proteinurie, Retinopathie. Beides ist entscheidend für die Wahl der antihypertensiven Therapie. Ziel ist die BD-Einstellung: ≤ 140/90 mm Hg, bei Diabetikern ≤ 130/80 mm Hg, bei Proteinurie > 1 g/Tag ≤ 125/75 mm Hg [5].
1. Monotherapie
Für Hypertoniker ohne Komorbidität oder Indikation für eine spezielle antihypertensive Therapie kann man, basierend auf einer crossover Studie und den 2 wichtigen pathophysiologischen Mechanismen der Hypertonie (Gefässwiderstand und erhöhtes Blut- respektiv Herzminutenvolumen) pragmatisch nach dem AB/CD-Schema eine Therapie einleiten [6].
Bei jüngeren Hypertonikern kaukasischer Ethnie wurde ein aktivierteres Renin-Angiotensin-System nachgewiesen, so dass eine initiale AB-Blockade (A: ACE-Hemmer / AT-II-Antagonisten, evtl. auch B: Beta-Blocker) sinnvoll ist. Verglichen mit Beta-Blockern und Thiaziddiuretika besitzen ACE-Hemmer und AT-II-Antagonisten keine metabolischen Negativwirkungen auf den Lipid- und Glucosestoffwechsel. Bei Versagen einer Wirkung ist ein Wechsel auf die andere Gruppe sinnvoll (C: Ca-Antagonist oder D: Diuretikum). Bei älteren Patienten wäre die Vorgehensweise umgekehrt [6].
2. Kombinationstherapie
Die meisten Studien haben gezeigt, dass eine Monotherapie meist nicht zur optimalen BD-Einstellung ausreichend ist. Z.B. benötigten in der ALLHAT-Studie 70% der Patienten ≥ 2 Antihypertensiva [7], in der LIFE-Studie waren es 65% [8] und in der VALUE-Studie 60% [9]. In diversen Studien wurde zwar die Wirksamkeit der Kombinationen ACE-Hemmer+Thiazide, AT-II-Antagonisten+Thiazide, Beta-Blocker+Thiazide, Beta-Blocker+ACE-Hemmer und ACE-Hemmer+Ca-Antagonisten nachgewiesen, allerdings nie direkt miteinander verglichen. Eine Kombinationstherapie ist vor allem sinnvoll, wenn 2 unterschiedliche Regelkreise der BD-Regulation gehemmt werden und eine additive Wirkung bewirkt bzw. eine kompensatorische Adaptation verhindert wird. Ein solcher Vorteil wurde unter anderem in einer grossen Metaanalyse gezeigt, wo die Kombination von 2 Antihypertensiva in halben Standarddosen einen additiven Effekt zeigte, während das Auftreten von Nebenwirkungen deutlich kleiner als additiv war [10,11]. Die effiziente BD-Senkung bewirkt eine deutliche Senkung der kardiovaskulären Morbidität und Mortalität. So konnte mit einer niedrig-dosierten Zweiertherapie (Dreiertherapie) die Inzidenz des Schlaganfalls um 20% (34%) gegenüber der Monotherapie in Standarddosierung gesenkt werden, die Inzidenz kardialer Ereignisse um 15% (27%) im Vergleich zur Monotherapie [10].
Entsprechend diesen Daten ist der Zeitpunkt des Starts einer Kombinationstherapie relativ neu: zusätzlich zur etablierten Vorgehensweise, eine Kombinationstherapie bei ungenügender Wirkung eines ausdosierten Antihypertensivums zu initiieren, besteht gemäss den letzten europäischen Richtlinien die Möglichkeit, als Initialtherapie mit einer niedrig-dosierten fixen Kombination zu beginnen [5].
3. Therapie bei Komorbiditäten und speziellen Situationen
Wir verweisen auf die Tabelle 2.
Tabelle 2: Mögliche medikamentöse Therapieansätze bei Begleiterkrankungen, modifiziert nach [23]
Tabelle vergrössern: auf Tabelle klicken
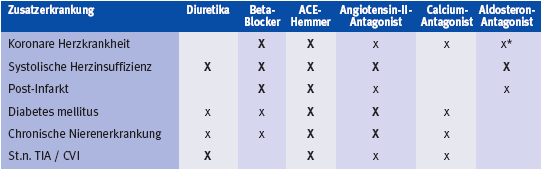
x: als erste Wahl, x: als "gute Alternative oder Ergänzung zur ersten Wahl, * bei eingeschränkter systolischer LV-Funktion und/oder Herzinsuffizienz
Koronare Herzkrankheit (KHK)
Ca-Antagonisten und Beta-Blocker wirken antianginös, BD-senkend und reduzieren die kardiovaskuläre Ereignisrate und Gesamtmortalität in gleichem Ausmass bei hypertensiven Patienten mit KHK [12]. In der HOPE- und EUROPA-Studie wurde bewiesen, dass bei Patienten mit relativ hohem kardiovaskulären Risiko, darunter auch ca. 50% Hypertoniker, ACE-Hemmer signifikant das kardiovaskuläre Gesamtrisiko senken [13,14].
Diabetes mellitus Typ II
ACE-Hemmer und AT-II-Antagonisten haben sich aufgrund stoffwechselneutraler Wirkung im Vgl. zu Thiaziden und Beta-Blockern sowie als renoprotektiv in der BD-Behandlung bei Diabetikern hervorgetan [15,16]. Mit einer niedrig-dosierten Kombinationstherapie von ACE-Hemmer+Indepamid konnte im Vgl. zur standard-dosierten ACE-Hemmer-Monotherapie bei Diabetikern die Albuminurie stärker reduziert werden [11].
Es wird empfohlen, bei Diabetikern mit Mikroalbuminurie unabhängig von den BD-Werten eine Therapie mit ACE-Hemmer oder AT-II-Antagonisten einzuleiten, um die Entwicklung einer diabetischen Nephropathie zu verlangsamen [16-18]. Bei bereits bestehender diabetischer Nephropathie hat der Einsatz von AT-II-Antagonisten gezeigt, dass eine Verschlechterung der Nierenfunktion bis hin zur Dialysebedürftigkeit signifikant aufgehalten werden kann [19].
Ältere Patienten
Die Datenlage ist mager, da über 70-jährige Senioren meist von den grossen Hypertoniestudien ausgeschlossen wurden. Als initiale Monotherapie zeigten ACE-Hemmer gegenüber Diuretika trotz gleicher BD-Senkung einen leichten Vorteil bzgl. Tod und Myokardinfarkt bei gleicher Rate an zerebrovaskulären Ereignissen [20]. In einer STOP-Hypertension-2 Subgruppenanalyse konnten ACE-Hemmer und Ca-Antagonisten gegenüber Beta-Blocker und Diuretika die Stroke-Rate senken, brachten allerdings keinen Überlebensvorteil; Ca-Antagonisten können die Inzidenz eines Vorhofflimmerns erhöhen [21]. Im Allgemeinen sind jedoch Ca-Antagonisten und Diuretika meistens sehr effizient in dieser Kategorie von Hypertonikern.
Schwangerschaft
In der Schwangerschaft wird eine nicht-medikamentöse Therapie (mit Ausnahme der Gewichtreduktion) bei BD-Werten 140-149/90-99 mmHg empfohlen. Ab einem Schwangerschafts-BD von ≥ 150/95 mm Hg ohne vorbestehender Hypertonie oder einem BD ≥ 140/90 mm Hg bei vorbestehender Hypertonie mit Endorganschäden sollte eine medikamentöse Therapie eingeleitet werden. Nach wie vor ist bei Schwangeren das Antihypertensivum Methyldopa Mittel der Wahl; Labetolol, Ca-Antagonisten, Thiaziddiuretika und Beta-Blocker sind mögliche Alternativen [5]. Kontraindiziert ist der Einsatz von ACE-Hemmern, AT-II-Antagonisten und Schleifendiuretika.
Therapieoption bei medikamentös-therapierefraktärer Hypertonie: neue Aussichten
Bei Patienten mit therapierefraktärer essentieller Hypertonie, deren BD trotz ≥ 3 Medikamente in optimaler Dosierung, inklusive einem Diuretikum, nicht kontrolliert werden kann, sollte nochmals gründlich nach sekundären Formen der Hypertonie gesucht werden (vorausgesetzt der/die Patient/in ist glaubhaft kompliant). Gegebenenfalls sollte der Patient dem Zentrum zugewiesen werden. Therapeutisch wird neu im Rahmen einer internationalen multizentrischen Studie (Inselspital Bern als einziges Zentrum in der Schweiz) versucht, mittels elektrischer Carotissinusstimulation über den Baroreflexregelkreis den BD zu senken (s. Abbildung 2) [22].
Abbildung 2: Prinzip des Baroreflexregelkreises als Wirkprinzip eines Carotissinusstimulations-Devices zur BD-Senkung.
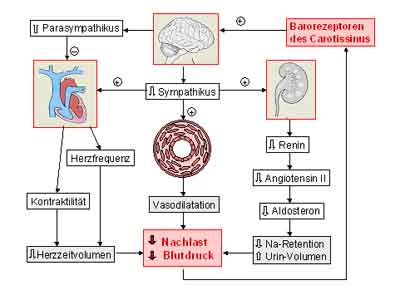
Durch eine elektrische Stimulation der Barorezeptoren (=Pressorrezeptoren) im Carotissinus wird ein „falsch hoher Blutdruck“ simuliert. Über die afferente Nervenleitung wird im Gehirn eine Drosselung der Sympathikusaktivität und Stimulation der Parasympathikusaktivität erreicht. Dies hat folgende Auswirkungen: Senkung des Herzzeitvolumens (durch verminderte Kontraktilität und Herzfrequenz), Suppression des Renin-Angiotensin-Aldosteron-Systems und resultierend auf die renale Ausscheidung von Natrium, Vasodilation der Widerstandsgefässe (wegen verminderter Katecholamin- und Angiotensin-II-Konzentration). Zusammen wird eine effektive BD-Senkung bewirkt. Abbildung angepasst nach [22].
Dr. med. Kerstin Wustmann, PD Dr. med. Yves Allemann, Klinik und Poliklinik für Kardiologie, Departement Herz und Gefässe, Universitätsklinik Inselspital, Bern.
Referenzen
Literatur beim Verfasser
| Medizin Spektrum |
| |
| 26.9.2005 - ssc |
| |
 |
| |
|